
英文名称:lymphocyte
功能:免疫功能
类别:白细胞一种
百分数(LYMPH%):0.20~0.40(20%~40%)
绝对值(LYMPH#):0.8~3.5×10*9/L
主要类型:T淋巴细胞、B淋巴细胞、杀伤细胞(K细胞)和天然杀伤细胞(NK细胞)
淋巴细胞(lymphocyte)白细胞的一种。由淋巴器官产生,机体免疫应答功能的重要细胞成分。淋巴器官根据其发生和功能的差异,可分为中枢淋巴器官(又名初级淋巴器官)和周围淋巴器官(又名次级淋巴器官)两类。前者包括胸腺、腔上囊或其相当器官(有人认为在哺乳动物是骨髓)。它们无须抗原刺激即可不断增殖淋巴细胞,成熟后将其转送至周围淋巴器官。后者包括脾、淋巴结等。成熟淋巴细胞需依赖抗原刺激而分化增殖,继而发挥其免疫功能。
| 中文名称 | 淋巴细胞 | 英文名称 | lymphocyte |
| 功能 | 免疫功能 | 百分数 | 20%-40% |
| 类别 | 白细胞一种 | 主要类型 | T细胞、B细胞、NK细胞、K细胞 |
淋巴细胞(lymphocyte)是白细胞的一种,是体积最小的白细胞。其由淋巴器官产生,主要存在于淋巴管中循环的淋巴液中,是机体免疫应答功能的重要细胞成分,是淋巴系统几乎全部免疫功能的主要执行者,是对抗外界感染和监控体内细胞变异的一线“士兵”。淋巴细胞是一类具有免疫识别功能的细胞系,按其发生迁移、表面分子和功能的不同,可分为T淋巴细胞(又名T细胞)、B淋巴细胞(又名B细胞)和自然杀伤(NK)细胞。T细胞和B细胞都是抗原特异性淋巴细胞,它们的最初来源是相同的,都来自造血组织。
正常情况:20%-40%
增高: 百日咳,传染性单核细胞增多症,病毒感染,急性传染性淋巴细胞增多症,淋巴细胞性白血病
降低: 免疫缺陷
描述:血液中主要是小淋巴细胞和一定数量的中淋巴细胞。小淋巴细胞核相对很大,细胞质极少。核内染色质多,染色较深。核圆形深染,核周围浅染,胞质蓝灰色。
在光学显微镜下观察淋巴细胞 ,按直径不同区分为大(11~18微米)、中(7~11微米)、小(4~7微米)3种。周围血液中主要是中小型细胞。根据淋巴细胞的发育部位、表面、抗原、受体及功能等不同,可将淋巴细胞分为T淋巴细胞和B淋巴细胞等多种。有人还分出抗体依赖性细胞毒细胞、双重阳性细胞以及裸细胞等。具有杀伤靶细胞作用,又称杀伤细胞或K细胞,细胞膜表面同时具有T细胞和B细胞的标记,其功能不明。裸细胞既无T细胞也无B细胞的表面标记。
T淋巴细胞(又名T细胞)和B淋巴细胞(又名B细胞)都起源于造血干细胞。T细胞随血循环到胸腺,在胸腺激素等的作用下成熟,B细胞则到脾脏或腔上囊发育成熟。然后再随血循环到周围淋巴器官,在各自既定的区域定居、繁殖。受抗原激活即分化增殖,产生效应细胞,行使其免疫功能。T淋巴细胞激活后,分化增殖形成多种具特殊性的效应T淋巴细胞株。其中“细胞毒性”T淋巴细胞(TC)是具有调节功能的T淋巴细胞,可促进或抑制B淋巴细胞或T淋巴细胞的增殖与免疫功能,分别叫做辅助性T淋巴细胞(TH)和抑制性T淋巴细胞(TS)。T淋巴细胞的免疫功能,主要是抗胞内感染、瘤细胞与异体细胞等。在特定条件下,T细胞可产生迟发型过敏反应。T淋巴细胞产生的这种特异性免疫反应,叫做细胞性免疫。
大淋巴细胞胞体直径为12~15μm,圆形或类圆形。胞核椭圆形,常偏一侧。核染色质紧密而均匀,无核仁,胞浆较多,呈透明的淡蓝色,常有少许嗜天青颗粒。
小淋巴细胞胞体直径为6~9μm,圆形、类圆形。胞核类圆形或圆形。核染色质聚集,呈大块状,副染色质不明显,无核仁,胞浆极少(类似裸核),常呈淡蓝色(有时呈深蓝色)常无颗粒。
免疫系统中最重要的免疫细胞,是免疫效应功能和免疫调节功能的主要承担者。淋巴细胞来源于造血干细胞,在骨髓或胸腺中分化、成熟、并分布于外周淋巴器官,如脾、淋巴结及外周血中。成熟的淋巴细胞是一群在形态和功能上都很不均一的细胞群。淋巴细胞的直径为 6~12μm。它核大,胞浆很少。静止期的淋巴细胞代谢相对静止,也没有活跃的细胞周期。但在抗原或一些有丝分裂原的刺激下,淋巴细胞有极强的增殖能力。淋巴细胞寿命短的只有几天,长的可达几十年。长寿命的淋巴细胞主要是记忆细胞。记忆细胞是淋巴细胞受抗原激活后停止分化而处于静止状态的细胞,它能对相同抗原的再次刺激产生迅速、有效的免疫应答。
根据细胞膜表面标记和功能的不同,一般可将淋巴细胞分成 T淋巴细胞、B淋巴细胞、杀伤细胞(K细胞)和天然杀伤细胞(NK细胞)四类。 T淋巴细胞又可以分为辅助T细胞(TH)、抑制T细胞(Ts),细胞毒T细胞(Tc)以及产生迟发型超敏反应的 T细胞(TD)。T、B淋巴细胞具有特异的抗原识别受体,有特异地识别抗原的能力,是最重要的淋巴细胞。
机体免疫功能受神经系统和内分泌系统的调节,同时免疫系统内部也有精巧的调节机制。淋巴细胞之间以及淋巴细胞与其他免疫细胞之间,通过直接接触或分泌活性介质进行相互作用,形成了一个极其复杂的调节网络,维持着机体免疫功能的稳定,有效地执行着免疫防御、免疫监视和免疫自稳功能。
T淋巴细胞
T淋巴细胞来源于骨髓干细胞,在骨髓中经历一系列的分化过程,形成前T细胞。前T细胞离开骨髓进入胸腺,在胸腺微环境中分化,成熟后再进入外周淋巴器官。T细胞在胸腺分化、成熟的过程中,伴随着表面标记的变化。目前对人 T细胞在胸腺中分化、成熟过程中经历的表面标记的变化已研究得较为深入。最早的皮质胸腺细胞大约占整个胸腺细胞的10%,带有CD1+3ˉ和CD4ˉ8ˉ标记;晚期皮质胸腺细胞大约占整个胸腺细胞的80%,带有CD1+3+和CD4+8+标记。胸腺细胞进入胸腺髓质后,发育成两个系列,它们都具有CD1+3+标记,其中一群具有CD4+8ˉ标记,另一群则具有CD4ˉ8+标记。这二群细胞在髓质中进一步分化,成熟并失去CD1+标记,然后离开胸腺进入外周淋巴器官,并进入淋巴细胞再循环。这些成熟的T细胞都具有CD3+标记,其中一群具有CD4+8ˉ标记,是TH/TD细胞,约占外周血T细胞的65%;另一群具有CD4ˉ8+标记,是Tc/Ts细胞,约占外周血的35%。人T细胞都具有绵羊红细胞的受体,能与绵羊红细胞形成玫瑰花结。 T细胞在胸腺内成熟过程中表面标记的变化见下图。
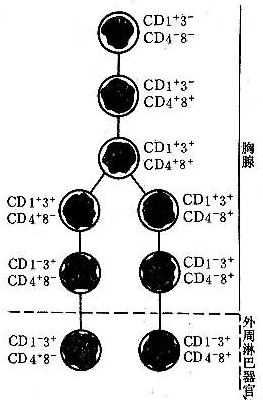
T细胞在胸腺內成熟过程中表面标记的变化
T细胞具有识别抗原的能力。T细胞识别抗原的受体(TcR)是一个Ti-CD3复合物。Ti是由两条糖蛋白的链连结而成的一个双体分子。目前已发现有两类Ti分子,一类由 α链和β链组成;一类由γ和δ链组成。这四种肽链都有V区和C区结构,并与免疫球蛋白的V区和C区有同源性,因此都属于免疫球蛋白的超基因系。绝大多数成熟 T细胞都表达α、β链。胸腺中一些不成熟的T细胞表达γ、δ链。皮肤中的成熟 T细胞也表达γ、δ链,这些 T淋巴细胞只局限于皮肤上皮细胞之间,不参加体内淋巴细胞再循环,在皮肤局部抗感染以及免疫监视方面可能起重要作用。 T细胞对抗原及主要组织相容性复合体及(MHC)分子的识别特异性是由Ti分子决定的,CD3分子在向细胞内传递激活信号方面起重要作用。
T细胞识别抗原的特点是受MHC限制,只能识别与自己MHC分子相同的抗原呈递细胞上的非己抗原。TH/TD细胞识别的是与抗原呈递细胞MHCⅡ类分子结合的抗原;Tc细胞识别的是与MHCⅠ类分子结合的抗原。
各类T细胞激活后产生不同的效应功能
1)迟发型超敏反应(DTH),DTH在机体排除病毒、真菌和分枝杆菌等细胞内寄生的细菌以及在器官移植排斥方面起重要作用。产生DTH的细胞是TD细胞。激活的TD细胞释放多种可溶性因子,如巨噬细胞移动抑制因子,巨噬细胞激活因子等,使巨噬细胞聚集在TD细胞与抗原反应部位,并被激活而参与对抗原的排除。
2)细胞毒性,产生细胞毒效应的T细胞是Tc细胞。任何带有非己表面抗原的细胞,如肿瘤细胞、病毒感染的细胞、同种异体移植物等都可以激活Tc细胞。Tc细胞的细胞毒作用的产生可以人为地分为二步:首先,TH细胞识别靶细胞上的非己抗原及 MHCⅡ类分子,并在IL-1作用下被激活而释放IL-2。其次,Tc细胞识别靶细胞上非己抗原及 MHCⅠ类分子而激活,并表达IL-2受体,该受体与TH细胞释放的IL-2结合而开始增殖,这些增殖的细胞在其他白细胞介素的作用下分化为具有杀伤效应功能的Tc细胞。效应Tc细胞在识别与 MHCⅠ类分子结合的非己抗原后引起靶细胞膜损伤,最后导致靶细胞的完全溶解。Tc细胞对靶细胞的溶解是一个复杂的过程。这个过程已经阐明。Tc细胞与靶细胞结合后释放一种分子量为7万道尔顿的穿孔素(穿孔蛋白),单体的穿孔素可以插入靶细胞膜上。在钙离子存在的条件下,这些膜上的穿孔蛋白单体可以聚合形成一个圆柱形、直径为1~10nm的孔道,使胞浆外溢从而导致靶细胞的死亡。
3)免疫调节功能, T细胞是免疫调节的最重要的细胞。TH细胞可以通过释放各类白细胞介素以及其他免疫因子促进 B细胞的活化、增殖、分化成分泌抗体的浆细胞、产生抗体;也可以辅助Tc细胞激活,产生细胞免疫效应;TH细胞分泌的IL-3还可以作用于造血干细胞增殖、分化的调节,在造血调节上也起重要作用,因此TH细胞具有正向调节免疫应答的作用。Ts细胞可以通过释放多种特异和非特异的抑制因子来抑制免疫应答,同时也参与造血细胞的调节,如已发现再生障碍性贫血患者的Ts细胞活性增强,这说明在造血的免疫调节中,Ts细胞起着重要的作用。Ts细胞的激活是一个复杂的、多步激活过程。目前已知此过程至少涉及三种Ts细胞,即Ts1、Ts2 、Ts3。Ts1是抗原特异的,它被抗原激活后,可产生特异的抑制因子TsF1,TsF1可以激活Ts2细胞,被激活的Ts2细胞释放的TsF2,再激活Ts3细胞使成为具有抑制效应功能的Ts细胞。效应Ts细胞主要通过抑制TH细胞和TD细胞来抑制体液免疫和细胞免疫反应。
T细胞是相当复杂的异质性细胞群体。按其在免疫应答中的功能不同,可将T细胞分为:以下三个亚群。
1)细胞毒性T细胞:简称Tc细胞,占T细胞总数的20~30%,它们能直接攻击进入体内的异体细胞、带有变异抗原的肿瘤细胞和病毒感染的细胞等。Tc细胞接触靶细胞后,能够释放颗粒酶和穿孔素,诱发靶细胞凋亡。
2)辅助性T细胞:简称Th细胞,占T细胞总数的50~70%,能够分泌多种细胞因子,辅助Tc和B细胞行使免疫应答功能。艾滋病病毒能特异性破坏Th细胞,导致患者免疫系统瘫痪。
3)调节性T细胞:简称Tr细胞,数量较少,能够抑制免疫应答,使免疫应答的程度不至于过于强烈。
B淋巴细胞
骨髓依赖淋巴细胞简称B细胞,来源于骨髓,占血液淋巴细胞总数的50~10%。在骨髓发育成熟的初始B细胞离开骨髓,迁入周围淋巴器官和淋巴组织,受抗原刺激后,增殖分化为效应性B细胞,即浆细胞,合成和分泌抗体,发挥免疫功能;少量转化为记忆性B细胞储备起来,其作用和记忆性T细胞相同。B细胞在体内存活的时间较短,仅数天至数周,但其记忆细胞在体内可长期存活。由于B细胞以分泌抗体这一可溶性蛋白分子进入体液循环而执行免疫功能,故B细胞介导的免疫称体液免疫。
B淋巴细胞发生于造血干细胞,鸟类的B细胞在法布里齐奥氏囊中分化,成熟;哺乳动物B细胞分化成熟的场所是骨髓。 B细胞在法布里齐奥氏囊或骨髓中分化成熟的过程不依赖于抗原的刺激,而取决于骨髓造血微环境中各种基质细胞和细胞因子的诱导。在这个阶段,B细胞功能的分化、成熟伴随着细胞表面标记的变化。最早出现的原B细胞体积较大,胞浆内出现IgM的μ链,尚无膜Ig;进一步分化成的前B细胞,表面出现单体IgM分子,并表达少量的Ia抗原。这类B细胞受抗原刺激后不但不能产生免疫应答,反而能导致免疫耐受。成熟的B细胞表面出现IgD分子,同时表达密度较高的Ia分子,并出现EB病毒的受体,C3b和C3d受体以及IgGFc受体和某些有丝分裂素受体,如脂多糖(LPS) 、美洲商陆有丝分裂原(PWM) 等受体。大多数成熟的B淋巴细胞离开骨髓进入外周淋巴器官,如脾、淋巴结以及外周血中。根据B细胞的功能,表面标记以及激活方式的不同,可以将B细胞分成不同的亚类。在小鼠,成熟的B细胞可根据Lyb5抗原的不同,分为二类,一类为Lyb5+B细胞,一类为Lyb5-B细胞。
B淋巴细胞通过其膜表面抗原识别受体来识别抗原,B细胞抗原识别受体就是其膜表面的Ig分子。在B细胞分化成熟的过程中,为Ig编码的基因经过基因重排和类别转换形成某一类免疫球蛋白的基因,这些基因转录并翻译成的蛋白质,插入细胞膜后即为膜表面Ig,担负抗原识别的功能。一个B细胞克隆的表面Ig可以是IgD,IgM,IgA,或IgE,但他们的特异性都相同,也就是V区结构都相同。
成熟的 B细胞的激活及进一步分化为抗体分泌细胞需要抗原刺激。 B细胞的激活有两种方式。一种方式是B细胞与具有重复抗原决定簇的多价抗原、抗 Ig以及有丝分裂原如脂多糖等相互作用而被直接激活,进入G1期。在小鼠,以这类方式激活的B细胞主要是Lyb5+B细胞。另一种激活方式需要TH细胞的辅助,即B细胞识别抗原的半抗原部分,T细胞识别抗原的载体部分并引起B细胞激活。小鼠 Lyb5-B细胞以这种方式被激活。激活的B细胞的进一步分化为抗体分泌细胞需要多种因子,如IL-2,IL-4等的作用,它们分别在B细胞分化的不同阶段起作用,使B细胞进一步分化为成熟的抗体分泌细胞(浆细胞)。一部分激活的B细胞分化到一定程度后,便不再分化而变为记忆细胞。浆细胞是,B细胞分化的终末细胞,具有分泌抗体的巨大能力。据估计,一个浆细胞每秒钟能分泌几千个抗体分子。 B细胞主要通过分泌抗体发挥各种效应功能。现在发现,B细胞也可以通过抑制免疫应答参与免疫应答的调节;同时B细胞也具有呈递抗原的作用。
杀伤细胞(K细胞)
K细胞来源于骨髓造血干细胞,并在其中成熟后离开骨髓,进入外周淋巴器官,主要分布在脾脏和外周血中。K细胞缺乏识别抗原的受体,不具有特异地识别抗原的功能。K细胞也无记忆功能,且不参加淋巴细胞再循环。无胸腺的裸鼠缺乏T细胞,但仍具有K细胞的活性;新生期切除了法布里齐奥氏囊的小鸡缺乏B细胞,但K细胞的功能仍然存在。因此K细胞既不是T细胞,也不是B细胞,而是一个独立的淋巴细胞亚群。
K细胞表面无免疫球蛋白、但有 IgG的Fc受体和C3b受体。K细胞通过其膜表面的IgGF。受体与结合了IgG抗体的靶细胞结合,从而触发K细胞的激活。激活的K细胞可直接杀伤靶细胞。 K细胞的这种杀伤作用称为抗体依赖的细胞介导细胞毒作用(ADCC)(下图)。K细胞在机体抗肿瘤、抗病毒感染、排斥异体移植物以及一些自身免疫损伤性疾病中都起重要作用。
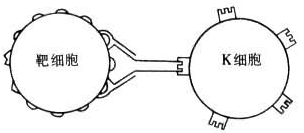
K细胞ADCC作用机理模式图
天然杀伤细胞(NK细胞,NK)
自然杀伤细胞简称NK细胞,由骨髓中的淋巴干细胞分化而来,占血液淋巴细胞总数的10~15%,缺乏B细胞、T细胞的分子标记特征,可直接杀伤病毒感染细胞、肿瘤细胞和异体细胞。NK细胞形似大淋巴细胞,在细胞质内有许多大小不等的嗜天青颗粒,故又称大颗粒淋巴细胞。
天然杀伤细胞是人和哺乳动物体内一群具有天然杀伤能力的淋巴细胞。它不需抗原激活就能直接杀伤肿瘤细胞、病毒感染的细胞以及移植的异体细胞。NK细胞不参加淋巴细胞再循环,也无记忆功能,因此是一群与成熟的T、B淋巴细胞不同的淋巴细胞。从形态上看,NK细胞是一种大颗粒淋巴细胞,核较致密,胞浆比较丰富,并含有嗜苯胺蓝的溶酶体颗粒。目前已知NK细胞来源于骨髓干细胞,并在骨髓中发育成熟。关于NK细胞发生上的问题目前还有争论。许多学者认为,NK细胞可能是一类未成熟的T细胞,属于T细胞系统;也有学者认为,NK细胞可能与K细胞来源于一个细胞系,只是处于不同的分化阶段。
成熟的NK细胞离开骨髓进入外围淋巴器官,主要分布在脾和外周血中。NK-1抗原是NK细胞较特异的表面抗原。NK细胞活性受一些体激因子的调节。γ-干扰素、白细胞介素-2可以明显增强NK细胞的活性;雌激素及其他类固醇激素则对NK细胞的活性有明显抑制作用。NK细胞在机体免疫监视方面起重要作用,此外还能作用于B细胞,TH细胞以及抗原呈递细胞参与免疫应答的调节。
数量增多
①感染性疾病:如麻疹、风疹、水痘、流行性腮腺炎等;
②某些血液病:如淋巴细胞性白血病、淋巴瘤等;
③急性传染病恢复期;
④器官移植后的排异反应期等。
数量减少
数量减少的主要原因是应用化学药物如肾上腺皮质激素或接触放射线,患免疫缺陷性疾病,患者处于某些传染病的急性期等。
淋巴细胞百分数(LYMPH%):0.20~0.40(20%~40%)
淋巴细胞绝对值(LYMPH#):0.8~3.5×10*9/L
大部分淋巴细胞与机体其他组织细胞不同,它并不静止地局限在某一器官、组织,而是在体内进行着不断的循环运动(淋巴组织→血流→淋巴组织)。参与再循环的淋巴细胞主要是 T细胞。淋巴细胞循环一周大约需要十几个小时。淋巴细胞从血流进入淋巴主要是淋巴结中完成的。细胞进入部位是在淋巴结的皮质与副皮质区的连接处。在此处,淋巴细胞穿过一种特殊的毛细血管后小静脉,即所谓高内皮毛细血管后小静脉而进入淋巴结,再由输出淋巴管流入胸导管,重新进入血流。淋巴细胞的这种运转过程是高度特异的,是T细胞的一种表面成份与高内皮毛细血管后小静脉上相应的受体结合后发生的一个主动转运过程。很显然,淋巴细胞在体内不断地循环运动对捕捉和识别抗原,执行免疫功能具有十分重要的意义。